GUÍA DE PRÁCTICA CLÍNICA PARA EL MANEJO DE LA PARÁLISIS FACIAL DE BELL
Jose Manuel Morales Puebla *, J Chacón Martínez **, Rebeca De la Fuente Cañibano*, Miguel Angel Alañón Fernández*
* S. de Otorrinolaringología. Hospital General Universitario de Ciudad Real.
** S. de Otorrinolaringología. Hospital Virgen de la Salud. Toledo.
AUTOR PARA CORRESPONDENCIA:
José Manuel Morales Puebla
Hospital General Universitario de Ciudad Real
Avda. Obispo Rafael Torija s/n. Ciudad Real.
Tfno: 926 278 000 – ext. 79780.
PALABRAS CLAVE: parálisis de Bell, parálisis facial idiopática, paresia facial, trastornos del nervio facial, otorrinolaringología.
RESUMEN
Objetivo: revisión de la “guía de práctica clínica: parálisis de Bell” publicada por la Academia Americana de Otorrinolaringología y Cirugía de Cabeza y Cuello en noviembre de 2013. La parálisis facial de Bell es la mononeuropatía aguda más frecuente y aunque normalmente es autolimitada puede tener secuelas importantes si el manejo no es adecuado. El objetivo de dicha guía es revisar la evidencia científica existente sobre el diagnóstico y tratamiento de la parálisis facial y aclarar los puntos controvertidos para unificar criterios de actuación.
Estrategia de búsqueda. Selección de estudios y datos: el documento a revisar está realizado por un equipo multidisciplinar de 17 miembros que han valorado la bibliografía más relevante existente acerca de la parálisis facial hasta febrero de 2013; principalmente guías de práctica clínica, revisiones sistemáticas y estudios controlados y aleatorizados.
Síntesis de resultados. Conclusiones: el grupo desarrollador de la guía ha revisado la literatura para sintetizar en 13 puntos el manejo de la parálisis de Bell obteniendo recomendación fuerte en 4 de ellos, recomendación en 4, aplicación opcional en 2 y ausencia de recomendación en los 3 restantes.
OBJETIVO
Este artículo pretende revisar la guía de práctica clínica “Clinical Practice Guideline: Bell’s Palsy”1 publicada en noviembre de 2013 por la Academia Americana de Otorrinolaringología y Cirugía de Cabeza y Cuello. La parálisis facial de Bell es la mononeuropatía aguda más frecuente y aunque normalmente es autolimitada puede tener secuelas importantes si el manejo no es adecuado. Los objetivos fundamentales de esta guía son mejorar la precisión en el diagnóstico de la parálisis de Bell, la calidad de los cuidados y los resultados de los mismos así como disminuir las alternativas diagnóstico-terapéuticas que no hayan demostrado beneficio o que pudieran incluso ser perjudiciales.
El grupo desarrollador de la guía, formado por un equipo multidisciplinar de 17 miembros, ha elaborado una lista de 11 apartados sobre los que se ha revisado la bibliografía más relevante existente en lengua inglesa.
La guía está dirigida a médicos de cualquier especialidad que tengan contacto con la parálisis de Bell, tanto en niños como en adultos. El resultado final de este trabajo pretende aportar recomendaciones que ayuden al clínico en la toma de decisiones al enfrentarse a la parálisis de Bell, sin sustituir su criterio médico a la hora de evaluar de manera individualizada a cada paciente.
ESTRATEGIA DE BÚSQUEDA
Para la selección de los artículos a revisar un especialista en información perteneciente al grupo desarrollador de la guía realizó búsquedas bibliográficas para identificar las guías de práctica clínica, revisiones sistemáticas y estudios controlados aleatoriazados disponibles en la literatura en lengua inglesa hasta febrero de 2013. Para ello se consultaron múltiples bases de datos incluyendo “the National Guidelines Clearinghouse” (NGC) (www.guideline.gov), “The Cochrane Library” (Cochrane Database of Systematic Reviews, DARE, HTA Database, NHS EED), “the Cumulative Index to Nursing and Allied Health Literature” (CINAHL), EMBASE, PubMed, CMA Infobase, “NHS Evidence ENT and Audiology, National Library of Guidelines”, “National Institute of Clinical Excellence” (NICE), “Scottish Intercollegiate Guidelines Network” (SIGN), “New Zealand Guidelines Group” (NZGG), “Australian National Health and Medical Research Council” (ANHMRC), “the Guidelines International Network” (G-I-N), “Allied and Complementary Medicine” (AMED), “Agency for Healthcare Research and Quality” (AHRQ), “Health Services/ Technology Assessment Texts” (HSTAT), y “the TRIP database”.
SELECCIÓN DE ESTUDIOS Y DATOS
Tras la búsqueda bibliográfica realizada por el especialista en información se identificaron una guía clínica, 30 revisiones sistemáticas y 49 estudios controlados aleatorizados que se distribuyeron al grupo desarrollador de la guía.
SÍNTESIS DE RESULTADOS
Las guías de práctica clínica están diseñadas para mejorar los resultados de las actuaciones sobre los pacientes, minimizar los daños y reducir las variaciones inadecuadas en el manejo de la patología en concreto para la que estén diseñadas.
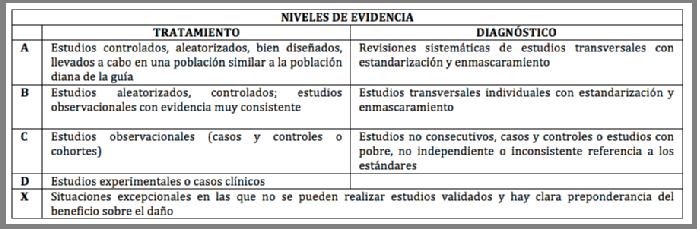
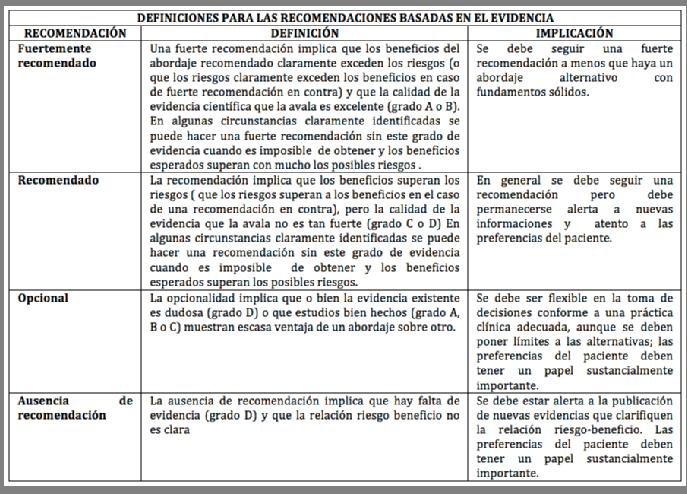
Las recomendaciones realizadas por el grupo desarrollador de la guía están basadas en la evidencia disponible en la literatura. En las tablas 1 y 2 se resumen los grados de recomendación sugeridos en la guía y los niveles de evidencia a los que hacen referencia dichas recomendaciones2-5.
-
HISTORIA CLÍNICA Y EXPLORACIÓN FÍSICA. Se debe realizar una adecuada historia clínica y exploración física para excluir posible causas de parálisis/paresia facial en pacientes que se presentan con una parálisis/paresia facial de aparición brusca. Existe una fuerte recomendación basada en estudios observacionales de etiologías alternativas de parálisis facial, con un predominio del beneficio sobre el riesgo.
El nivel de evidencia para este apartado es C y la confianza en la evidencia alta.
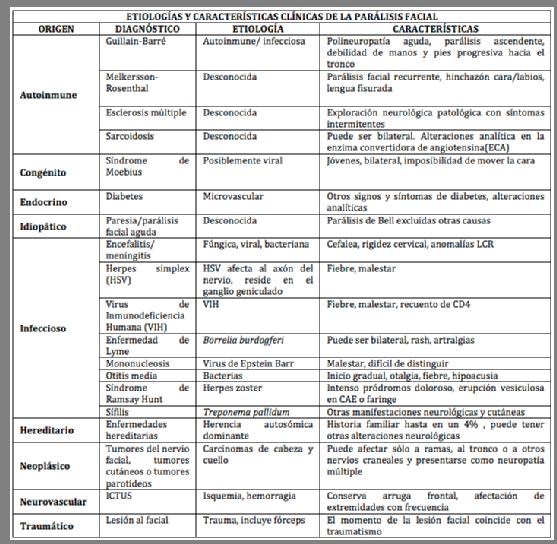
No se puede evaluar a un paciente sin realizar una correcta historia clínica y exploración física. Aunque el 70% de las parálisis faciales son idiopáticas (Bell), mediante la anamnesis y la valoración adecuadas, incluyendo exploración neurológica completa, se deben descartar posibles etiologías responsables de dicha parálisis (Tabla 3)1.
La parálisis de Bell se caracteriza por una parálisis/paresia de la musculatura facial de inicio brusco y unilateral, en ausencia de signos que sugieran otro origen (Tabla 3). La parálisis de Bell puede acompañarse de otalgia, dolor retroauricular, debilidad de la musculatura facial, incluyendo la dificultad para la masticación, dificultad en el cierre ocular, alteración del gusto, parestesias en mejilla, dolor ocular y lagrimeo.
La exploración debe incluir una inspección cuidadosa del conducto auditivo externo y el tímpano, de la parótida y de la piel de la cabeza. Se debe prestar especial atención a si la parálisis afecta a todas las ramas del nervio facial o conserva movilidad en la frente, hecho que ayudará a diferenciar una parálisis periférica de una central respectivamente, o si afecta específicamente a una de las ramas, lo que hablaría a favor de una lesión muy periférica.
Los casos en los que se identifique una causa responsable de la parálisis (enfermedad de Lyme en áreas endémicas, sarcoidosis, colesteatoma…) deberán tratarse en consecuencia y exceden el objetivo de esta guía clínica.
-
TEST DE LABORATORIO. No se deben realizar analíticas de manera rutinaria en pacientes con parálisis de Bell de nueva instauración. Recomendación en contra basada en estudios observacionales y opiniones de expertos con predominancia del beneficio sobre el riesgo.
El nivel de evidencia para este apartado es C y la confianza en la evidencia alta.
Aunque el estudio analítico puede estar indicado en pacientes seleccionados con factores de riesgo o con síntomas atípicos asociados a la parálisis facial, no debe solicitarse de rutina en la parálisis de Bell.
En áreas endémicas, la enfermedad de Lyme puede causar hasta un 25% de las parálisis faciales. En pacientes que viven en áreas endémicas (o que hayan viajado recientemente a ellas) se recomienda hacer serología para descartar esta enfermedad, especialmente si existe sospecha de exposición. Se debe solicitar Western blot si el análisis mediante ELISA o inmunofluorescencia indirecta es positivo o dudoso.
-
PRUEBAS DE IMAGEN. No se deben pedir pruebas radiológicas de manera rutinaria en pacientes con parálisis de Bell de nueva instauración. Recomendación en contra basada en estudios observacionales con predominancia del beneficio sobre el riesgo.
El nivel de evidencia para este apartado es C y la confianza en la evidencia alta.
Una parálisis facial de inicio brusco sin otros síntomas asociados es una parálisis de Bell en la mayoría de los casos. Los estudios de imagen son de utilidad en los casos con evolución atípica de la parálisis, en los traumatismos o en los casos de sospecha de patología tumoral. Se consideran datos de evolución atípica una segunda parálisis ipsilateral, parálisis de ramas aisladas del nervio facial, parálisis facial asociada a parálisis de otros pares craneales o ausencia de recuperación en 3 meses desde el inicio de la misma. La prueba radiológica de elección en estos casos es la resonancia magnética (RM) con y sin contraste de todo el recorrido del nervio facial, incluyendo el conducto auditivo interno (tomografía axial computerizada si la RM esta contraindicada o se sospecha parálisis facial secundaria a traumatismo).
-
CORTICOIDES ORALES. Deben prescribirse corticoides orales en un plazo de 72 horas desde el inicio de la parálisis en pacientes a partir de 16 años. Fuerte recomendación basada en estudios controlados aleatorizados bien diseñados con predominancia del beneficio sobre el riesgo.
El nivel de evidencia para este apartados es A y la confianza en al evidencia alta.
El uso de corticoides orales en la parálisis de Bell disminuye la duración de la misma y mejora la recuperación funcional.
Se ha postulado la inflamación y el edema del nervio en el canal de Falopio como mecanismo responsable de la parálisis. Se piensa que la utilización de corticoides orales disminuye esta inflamación favoreciendo así la mejoría del cuadro.
El tratamiento con corticoides no está exento de riesgo por sus efectos secundarios. En pacientes diabéticos y en embarazadas debe valorarse cada caso de manera individualizada ya que este tipo de pacientes se ha excluido de manera sistemática de los ensayos clínicos y por lo tanto no hay bibliografía disponible al respecto.
El grupo desarrollador de la guía clínica propone, basada en los estudios revisados, la siguiente pauta de tratamiento: 10 días te tratamiento corticoides orales con al menos 5 de ellos a altas dosis (prednisolona 50 mg 10 días o prednisona 60 mg 5 días con pauta descendente en los 5 días posteriores) a instaurar en las primeras 72 horas desde el inicio de los síntomas. El beneficio de este tratamiento pasadas las primeras 72 horas es menos claro.
La información disponible en niños es limitada ya que hay pocos estudios, y de poca calidad, realizados en población pediátrica. La bibliografía existente indica que la recuperación de la parálisis facial sin tratamiento es mejor y con mayores tasas de recuperación espontánea que en adultos, por lo que el beneficio de la utilización de corticoides no es concluyente.
Teniendo en cuenta que el mecanismo etiopatogénico es el mismo en niños y adultos, y que los beneficios de la utilización de corticoides superan a los riesgos, el grupo desarrollador de la guía sugiere que dicha medicación debe ofrecerse como tratamiento teniendo en cuenta la opinión de los padres en el proceso de toma de decisiones.
-
ANTIVIRALES
-
ANTIVIRALES EN MONOTERAPIA. No se deben prescribir antivirales en monoterapia para pacientes con parálisis de Bell de nueva instauración. Fuerte recomendación en contra basada en estudios controlados aleatorizados de alta calidad con predominancia del beneficio sobre el riesgo.
-
El nivel de evidencia para este apartado es A y la confianza en al evidencia alta.
Se desconoce la etiología de la parálisis de Bell, pero hay indicios de que una infección o reactivación viral (herpes simplex tipo I) en el ganglio geniculado podría ser la responsable de la misma. Los antivirales más estudiados hasta la fecha son aciclovir y valaciclovir sin que ninguno haya demostrado más eficacia que el placebo para el tratamiento de la parálisis de Bell y con unas tasas de recuperación de la función facial peores si se comparan con los corticoides.
No se han realizado estudios en población pediátrica. En el embarazo la utilización de antivirales puede tener efectos secundarios.
-
ANTIVIRALES EN COMBINACIÓN CON CORTICOIDES. Se puede ofrecer tratamiento con antivirales añadidos al tratamiento corticoideo en las primeras 72 horas tras la instauración de la parálisis de Bell. Opción basada en estudios aleatorizados y controlados con limitaciones menores y estudios observacionales con equilibrio entre el riesgo y el beneficio.
El nivel de evidencia para este apartado es B y el nivel de confianza en esta evidencia es medio porque los estudios no pueden excluir un pequeño efecto beneficioso aunque no estadísticamente significativo.
En los estudios metodológicamente bien diseñados y con números de muestra importantes no se encontraron diferencias entre el tratamiento con antiviral y corticoides comparado con el tratamiento sólo con corticoides. En otros estudios con menor número de muestra y menor exigencia en el diseño metodológico si se han encontrado diferencias a favor de la utilización de antiviral y corticoides frente a corticoides y placebo. Por lo tanto, y teniendo en cuenta el riesgo relativamente bajo de la utilización de antivirales, el grupo desarrollador de la guía concluye que la combinación de antiviral y corticoides se puede ofrecer al paciente, en las primeras 72 horas de inicio del cuadro, con un papel importante de la opinión del paciente en este aspecto.
-
CUIDADOS DEL OJO. Se debe proteger el ojo en pacientes con parálisis de Bell con cierre ocular incompleto. Fuerte recomendación basada en opiniones de expertos y fundamento clínico lógico con un predominio del beneficio sobre el riesgo.
El nivel de evidencia para este apartado es X pero el nivel de confianza es alto porque la protección ocular ha sido un estándar en el tratamiento de la parálisis de Bell y no es ético realizar estudios que comparen pacientes con parálisis de Bell con y sin cuidados del ojo.
La parálisis facial predispone a la aparición de problemas corneales por incompetencia de cierre del párpado así como por la alteración de la secreción lagrimal. Se debe prestar especial atención a la aparición de síntomas como quemazón, escozor, irritación, cambios en la visión o dolor.
Es recomendable hidratar abundantemente el ojo siempre que haya incompetencia en el cierre ocular. Entre los tratamientos recomendados en la literatura se encuentran las lágrimas artificiales, pomadas oculares, la utilización de cámaras húmedas y la oclusión ocular con parche. Los pacientes en los que la aplicación de estas medidas es insuficiente o con lagoftalmos severo persistente deben ser evaluados por el oftalmólogo. La utilización de toxina botulínica o la tarsorrafia, temporal o permanente, son opciones a tener en cuenta cuando los tratamientos conservadores fracasan.
-
ELECTRODIAGNÓSTICO
-
ELECTRODIAGNÓSTICO EN PARÁLISIS INCOMPLETA. No se deben realizar test de electrodiagnóstico en pacientes con parálisis de Bell incompleta. Recomendación en contra basada en estudios observacionales con preponderancia del beneficio sobre el riesgo.
Nivel de evidencia C con alta confianza en la misma.
La electroneurografía (ENG) y la electromiografía (EMG) se han utilizado para cuantificar la extensión del daño en el nervio facial. En la ENG se registra, mediante electrodos de superficie, la despolarición de la fibra muscular tras la estimulación eléctrica. La EMG registra la despolarización espontánea y la respuesta a la contracción voluntaria a través de electrodos insertados en el músculo.
Como ya se ha referido anteriormente la tasa de recuperación espontánea de la parálisis de Bell es del 70% y alcanza un 94% con tratamiento con corticoides. Si la parálisis ha sido incompleta la posibilidad de recuperación es muy elevada por lo que la realización de pruebas electrodiagnósticas no es necesaria.
-
ELECTRODIAGNÓSTICO EN PARLÁLISIS COMPLETA. Se pueden ofrecer test de electrodiagnóstico a pacientes con parálisis de Bell completa. Opción basada en estudios observacionales con equilibrio entre el riesgo y el beneficio.
Nivel de evidencia C con confianza media en la misma debido a variaciones en la selección de los pacientes, el diseño y la heterogeneidad de los resultados en los distintos estudios.
En el caso de que la parálisis sea completa la realización de pruebas de electrodiagnóstico puede aportar información pronóstica. Con estas pruebas se puede cuantificar la extensión de la lesión nerviosa. Se estima que la degeneración Walleriana que ocurre en el nervio termina entorno al 7º día del inicio de los síntomas, por lo tanto, en la parálisis completa los resultados de los test electrodiagnósticos son estables aproximadamente a partir de esa fecha. Los resultados de estas pruebas por encima de los 14-21 días pierden fiabilidad.
Aunque la mayoría de los pacientes con parálisis de Bell tienen una recuperación muy buena de la función facial, con la ENG/EMG podríamos seleccionar a un pequeño grupo de ellos con mayor probabilidad de tener una recuperación incompleta a los que se les puede ofrecer alternativas de reconstrucción o posibilidad de descompresión quirúrgica (ver apartado 8).
-
DESCOMPRESIÓN QUIRÚRGICA. No se puede recomendar en la parálisis de Bell. Ausencia de recomendación, basada en estudios no aleatoriazados y de baja calidad con equilibrio entre el riesgo y el beneficio.
El nivel de evidencia para este apartado es D con baja confianza en la misma por insuficiente número de pacientes y estudios de calidad escasa.
La eficacia de la descompresión quirúrgica del nervio facial es controvertida, ya que, si bien hay estudios que demuestran su utilidad otros la niegan. La calidad de los estudios realizados al respecto es baja porque no hay criterios uniformes en al selección de candidatos, hay estudios que incluyen parálisis incompletas, los números de muestras son pequeños y las técnicas quirúrgicas empleadas variables según estudio. Debido a la falta de evidencia científica de calidad, los riesgos quirúrgicos y los costes de esta intervención, el grupo desarrollador de la guía no puede hacer una recomendación a favor o en contra de la descompresión.
No debemos olvidar que el 70% de las parálisis de Bell, completas, recuperan de manera espontánea, alcanzando un 94% si se utilizan corticoides (estos porcentajes son mejores en la parálisis incompleta). Pero en los pacientes con parálisis completa con una reducción de la amplitud del 90% en la ENG respecto al lado sano y ausencia de actividad nerviosa voluntaria en la EMG la probabilidad de recuperación espontánea o con tratamiento médico es menor. En este pequeño grupo de pacientes (sólo adultos) podría plantearse la descompresión quirúrgica.
También hay que tener en cuenta que la descompresión quirúrgica, para que sea efectiva, debe incluir la primera porción del facial y el ganglio geniculado (abordaje por fosa media), lo que aumenta de manera no desdeñable la morbilidad del proceso.
-
ACUPUNTURA. No se puede recomendar la utilización de acupuntura en la parálisis de Bell. Ausencia de recomendación basada en estudios de baja calidad y una proporción indeterminada del riesgo-beneficio.
El nivel de evidencia para este apartado es B pero al confianza en la evidencia es baja debido a fallos metodológicos en los estudios disponibles.
Se piensa que la acupuntura puede ser beneficiosa por el aumento de la excitabilidad, la estimulación de la regeneración de las fibras nerviosas y de formación de ramas colaterales. Sin embargo, no hay evidencia bibliográfica suficiente que confirme estas hipótesis.
Se necesitan ensayos clínicos aleatorizados y bien diseñados para superar las limitaciones de la evidencia científica disponible hasta la fecha.
-
TERAPIA FÍSICA. No se pueden hacer recomendaciones con respecto al efecto de la terapia física en la parálisis de Bell. Ausencia de recomendación basada en series de casos, equilibrio entre el riesgo y el beneficio.
Nivel de evidencia D con baja confianza en la misma debido a fallos metodológicos en los estudios existentes.
No existe una definición uniformemente aceptada y consistente para la “terapia física”. Bajo esta denominación se han encontrado en la literatura modalidades terapéuticas como el tratamiento termal, la electroterapia, masajes, ejercicios faciales, y el biofeedback. La mayoría de los estudios combinan más de una alternativa terapéutica.
-
SEGUIMIENTO. Se debe reevaluar o derivar al paciente a un especialista en parálisis facial en aquellas parálisis de Bell que 1) presentan nuevos síntomas neurológicos o empeoramiento de los ya existentes, 2) presentan síntomas oculares, 3) recuperación incompleta 3 meses después del inicio de los síntomas. Recomendación basada en estudios observacionales con una predominancia del beneficio sobre el riesgo.
El nivel de evidencia para este apartado es C con alta confianza en la misma.
Este apartado pretende hacer hincapié en aquellas situaciones en las que aparecen (1) nuevos síntomas neurológicos o empeoramiento de los ya existentes, (2) síntomas oculares o (3) recuperación incompleta de la parálisis más allá de los tres meses desde el inicio de los síntomas. En cualquiera de estas tres variables el paciente debe ser reevaluado por el especialista oportuno (Neurólogo, Oftalmólogo u Otorrinolaringólogo respectivamente), en busca de otro diagnóstico distinto al de parálisis de Bell en los supuestos (1) y (3) y para evitar complicaciones mayores en el supuesto (2).
Estudios futuros
Tras la elaboración de esta guía el grupo desarrollador de la misma estima que se necesitan estudios futuros para:
-
Establecer criterios de uniformidad en el diseño y aportación de los resultados de los ensayos clínicos aleatorizados.
-
Comparar la evolución en el tiempo y el resultado final en pacientes con tratamiento médico convencional y pacientes con descompresión quirúrgica del nervio facial.
-
Comparar distintas estrategias de cuidados del ojo (p. ej. comparar distintas frecuencias de aplicación del tratamiento o diferencias en la composición de los lubrificantes).
-
Esclarecer los riesgos y beneficios del uso de corticoides en niños con parálisis de Bell.
-
Encontrar, si existen, diferencias estadísticamente significativas entre la utilización de terapia combinada antiviral + corticoide frente a corticoide en monoterapia.
-
Demostrar la eficacia de la acupuntura mediante estudios rigurosos, aleatorizados y controlados.
-
Dilucidar la eficacia de distintas modalidades de terapia física en el tratamiento de la asimetría, el movimiento voluntario y la aparición de sincinesias.
CONCLUSIONES
Tras la valoración de cada uno de los apartados de esta guía se puede concluir que:
– La historia clínica detallada y la exploración física completa, así como el tratamiento con corticoides y los cuidados del ojo son imprescindibles para el correcto manejo de la parálisis de Bell.
– El tratamiento antiviral en monoterapia no se debe utilizar mientras que en combinación con el tratamiento corticoideo es opcional.
– La utilización de test de electrodiagnóstico es opcional en la parálisis de Bell completa.
– Se debe hacer seguimiento de los pacientes para comprobar la adecuada o mala evolución del cuadro, y en ese caso tomar las medidas oportunas.
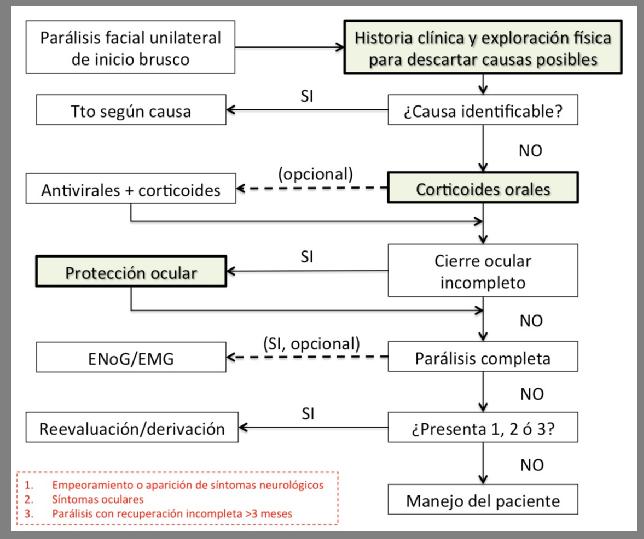
En la figura 1 se presenta un algoritmo de manejo para la parálisis de Bell propuesto por el grupo desarrollador de la guía.
BIBLIOGRAFÍA
-
Baugh RF, Basura GJ, Ishii LE, Schwartz SR, Drumheller CM, Burkholder R, Deckard NA, Dawson C, Driscoll C, Gillespie MB, Gurgel RK, Halperin J, Khalid AN, Kumar KA, Micco A, Munsell D, Rosenbaum S, Vaughan W. Clinical practice guideline: Bell’s palsy. Otolaryngol Head Neck Surg. 2013 Nov;149:S1-27.
-
American Academy of Pediatrics Steering Committee on Quality Improvement and Management. Classifying recommendations for clinical practice guidelines. Pediatrics. 2004;114:874-7.
-
Centre for Evidence Based Medicine. The Oxford 2011 Levels of Evidence. 2001. http://www.cebm.net/index.aspx?o=5653
-
Choudhry NK, Stelfox HT, Detsky AS. Relationships between authors of clinical practice guidelines and the pharmaceutical industry. JAMA. 2002;287:612-617.
-
Detsky AS. Sources of bias for authors of clinical practice guidelines. CMAJ. 2006;175:1033, 1035.














Palabras Clave: parálisis de Bell, parálisis facial idiopática, paresia facial, trastornos del nervio facial